改革力度空前 醫保這樣“溫暖”你我生活!
“能用上這個藥,真是太好了!”
2022年,新年第一天,在河南省兒童醫院神經內科住院部,一位不到3歲的先天性脊髓性肌萎縮症(SMA)患兒正在接受諾西那生鈉注射治療。
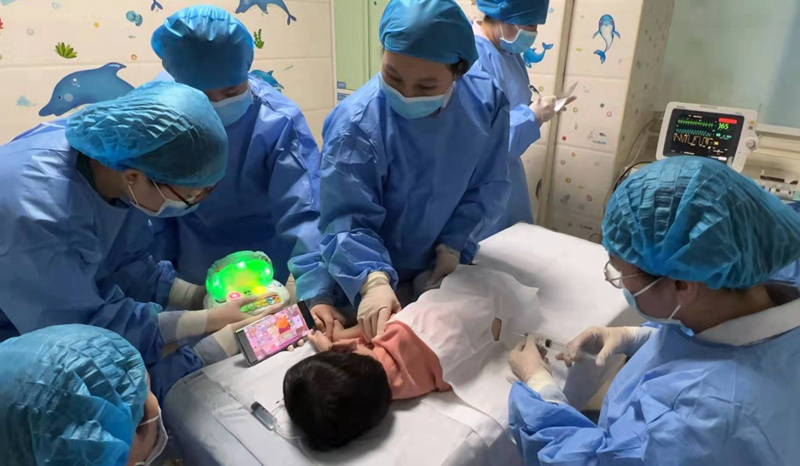
患兒在接受諾西那生鈉注射治療。河南省兒童醫院供圖
從近70萬一支降至幾萬元,諾西那生鈉注射液進入醫保,極大減輕了患兒就醫負擔。 “這下能治得起病了,孩子也有希望了。”孩子媽媽的話中透露出對未來的美好憧憬。
而這,僅僅是我國在醫保領域讓老百姓有更多獲得感的一個縮影。2021年3月6日,習近平總書記看望參加全國政協十三屆四次會議的醫藥衛生界、教育界委員,並參加聯組會,聽取意見和建議。他強調,要繼續加大醫保改革力度,常態化制度化開展藥品集中帶量採購,健全重特大疾病醫療保險和救助制度,深化醫保基金監管制度改革,守好人民群眾的“保命錢”、“救命錢”。
2021年,醫保領域改革力度空前,藥耗負擔顯著減輕,跨省異地就醫體驗穩步提升,“看病錢”“救命錢”更加安全。為了滿足人民群眾的更多期待,中國正在用“革新之筆”書寫出更多溫暖人心的“健康答卷”。
“組合降價”效應釋放 群眾用藥負擔持續減輕
“每一個小群體都不應該被放棄”
“真的很艱難,其實剛才我覺得我眼淚都快掉下來了”
——國家醫保局談判代表,福建省醫保局藥械採購監管處處長張勁妮

2021年11月11日醫保目錄談判現場。央視網截圖
2021年末,一段國家醫保目錄藥品談判現場的視頻在網上熱傳。經過醫保部門兩輪9次談判,諾西那生鈉注射液價格最終以幾萬元每針的價格成交。此前,該藥物之所以稱為“天價藥”,是因為其一針定價69.97萬元,患者需要在前63天注射4針,往後每4個月注射1針,終身用藥,價格高昂。
為了讓老百姓用上質優價廉的好藥,自2018年國家醫保局成立以來,連續4年每年一次動態調整醫保藥品目錄,累計將507種新藥、好藥納入目錄,患者就醫和使用藥品越來越有保障。
2021年,在增加創新藥、抗腫瘤藥物的基礎上,實現了罕見病高值藥納入醫保“零的突破”。國家醫療保障局副局長李滔介紹,2021年共有7個罕見病藥品談判成功,價格平均降幅達65%。
與此同時,藥品集中帶量採購逐漸常態化、制度化。自2018年12月“4+7”試點城市藥品集中採購在上海開標以來,國家組織藥品聯合採購辦公室已先後組織開展6批7輪國家集採。藥品“集採”平均降價50%以上、耗材“集採”平均降價80%以上,累計減輕群眾負擔超2500億元。
今年3月,人工全膝關節、人工全髖關節的集採品種也將在全國落地,平均降價82%。預計惠及近1100萬患者,每年減負近300億元。
“在安全、有效、經濟的原則下,2021年醫保目錄調整將更多質優價廉的藥品納入范疇,同時藥品集中帶量採購已經成為常態化,通過集中帶量採購和目錄準入談判‘組合拳’,顯著降低了群眾用藥負擔。”中國社會科學院經濟研究所研究員王震在接受人民網記者採訪時表示。
異地就醫直接結算 讓報銷不再“奔波”
“平時免不了有個頭疼腦熱的,只需要手機點一點就可以完成跨省異地報銷。”
為了照顧孫女,韓大媽從600多公里外的山西來到北京。她逢人便誇,現在用醫保服務平臺APP看病報銷真方便。還能切換“關懷版”,操作更簡便。
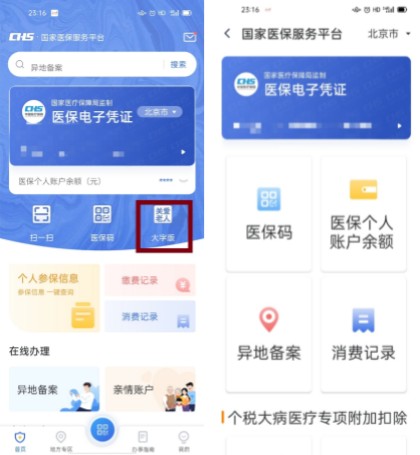
國家醫保服務平臺APP推出“關懷版”,方便老年群體。國家醫保服務平臺APP截圖
近年來,隨著異地居住、異地退休、異地工作人口的大量增加,特別是同子女隨遷的老年人群體越來越龐大,對異地就醫直接結算提出了更高需求。
聚焦1.25億跨省流動人口的就醫結算需求,深入推進醫保領域“放管服”改革,2021年以來,國家醫保局會同有關部門鞏固拓展住院費用跨省直接結算成果,全面推動門診費用跨省直接結算工作。
目前,跨省異地就醫住院費用直接結算服務已覆蓋全國所有省份、所有統籌地區、各類參保人員和主要外出人員,接入聯網定點醫療機構5.29萬家,基本實現定點醫院全覆蓋以及每個縣至少有一家聯網定點醫院的目標。
與此同時,普通門診費用跨省直接結算加快推進。從全面打通京津冀、長三角、西南5省份先行試點地區,到新增山西等15個省份為試點省份,由區域試點轉向全面推開,截至2021年11月底,所有省份和新疆生產建設兵團均已啟動普通門診費用跨省直接結算,覆蓋全國97.6%的統籌地區,聯網定點醫藥機構超過12萬家,全國91.7%的縣至少有一家聯網定點醫療機構。
“從目前的推進情況看,不論是門診還是住院的異地就醫直接結算,都不存在制度和政策上的障礙。”王震分析,從醫保基金的管理上,直接結算之後也並未出現異地就醫費用快速上漲、影響就醫秩序等問題,這得益于異地就醫直接結算的精細化管理以及信息係統的建設。
國家醫療保障研究院副院長、中國醫療保險研究會副會長應亞珍表示,推進醫保異地結算的主要進展體現在:覆蓋全國的住院費用跨省直接結算係統運行平穩,日益成熟;國家平臺有效備案人數不斷增加,受益面不斷擴大;通過開展醫保異地結算,有利于促進醫保標準化建設;有利于逐步提高醫保統籌層次。
“現在來看,還存在一些技術上的問題,比如門診的直接結算仍存在堵點,一些已經接入的醫療機構在實際結算過程中仍然存在問題。”王震建議要進一步打通信息係統,同時提高備案的靈活性、便捷性。
“還要加強參保地與就醫地之間、醫保部門之間的醫保政策和經辦管理之間的銜接與配合,特別是要加強聯合監管,防范異地就醫過程中的過度醫療,確保醫保基金安全。”應亞珍強調。
支付方式改革 助力“醫保患”三方共贏
曾經在三明市舉行的醫改體會演講比賽中,有位院長講了個兩張發票的故事:“同樣兩張3萬元的住院發票,10年前自費70%,報銷30%,患者花了2.1萬元;10年後自費30%,報銷70%,患者花了9千元。”——福建三明,被大家稱為全國老百姓看病最便宜的地方之一。
一直以來,我國傳統的醫保支付方式是按項目付費,即根據診療過程中用到的所有藥品、醫療服務項目、醫用耗材等,醫院在診療過程中使用多少,醫保和患者根據比例就支付多少。這種模式下,可能產生“大處方”“大檢查”等過度醫療行為,不僅造成醫療資源的浪費,還讓參保人多花錢、醫保基金多支出。
2017 年,三明入選國家“按疾病診斷相關分組(C-DRG)收付費改革”三個試點城市之一,在全國范圍內首次實現醫保和患者與醫院同時按病種定額結算,不設起付線,醫保基金按病種定額報銷70%、80%,個人自付分別為30% 、20% 。通過改革,實現了同級別醫療機構、城鎮職工和城鄉居民看病就醫“同病、同治、同質、同價”。

福建省三明市尤溪縣總醫院門前的醫改宣傳欄。人民網記者 楊迪攝
改革效果顯而易見。2020年,三明全市縣級以上醫療機構出院病例22.96萬份,其中按DRG結算18.73萬份,入組率達81.58%,醫保基金按病種定額包幹費用結余6971萬元,有效降低了醫療成本。
總結三明經驗,福建省結合自身實際情況,以按DRG收付費改革為基礎,利用大數據技術探索出了一條“按病種分值付費(DIP)”的改革之路,推動醫保沿著高質量、精細化的軌道發展。
在前期試點的基礎上,國家醫保局在2019年底和2020年先後啟動了DRG和DIP兩種新型付費模式。截至2021年10月,30個試點城市DRG實際付費已覆蓋807家醫療機構。
“DRG/DIP支付方式改革突出了價值醫療,勢必對醫院、醫保和患者帶來影響。”王震向記者分析,在醫院方面,改變了之前按項目付費下的運行機制,從以“看病”為中心轉到患者健康為中心;從看病越多越賺錢,逐步轉到患者越健康越賺錢。在醫保方面,從以項目管理轉到“價值”管理,從事後監管轉到事前、事中、事後同時監管。在患者方面,降低了就醫負擔,提高了診療質量。
2021年11月底,國家醫療保障局印發《DRG/DIP支付方式改革三年行動計劃》,以加快建立管用高效的醫保支付機制為目標,分期分批加快推進改革。按照計劃,到2025年底,DRG/DIP支付方式覆蓋所有符合條件的開展住院服務的醫療機構,基本實現病種、醫保基金全覆蓋。
“對醫保患三方來說,這是一場共贏與互利的改革。”應亞珍評價。
揪出欺詐騙保“碩鼠” 守牢百姓“救命錢”
上至7旬老人,下至5歲幼兒,為何全村2000多名村民集體“患上”腦中風?——去年10月,一則報道引發輿論嘩然。
腦中風既不是傳染病也不是地方病,但在山東菏澤單縣萊河鎮崔口村,很多村民的醫保賬戶近5年來莫名出現多次腦中風的醫保結算記錄。隨即,國家醫保局派出工作組,赴單縣進行現場督辦。
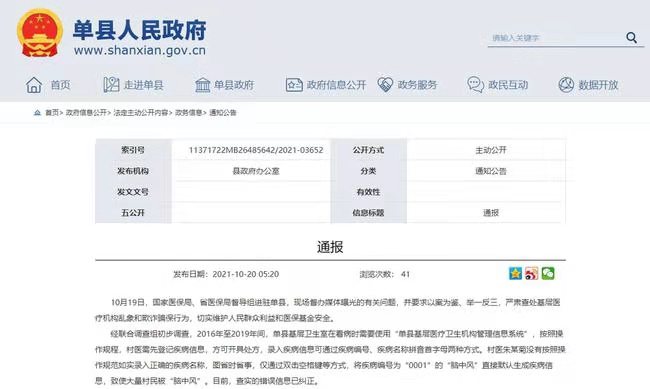
山東菏澤單縣通報“全村腦中風”事件。單縣人民政府官網截圖
事實上,如單縣醫保欺詐騙保案件,並非個例。還有很多“碩鼠”在打著老百姓“救命錢”的主意。
國家醫保局的數據顯示,2018年至2021年10月,國家醫保局等相關部門共追回醫保基金約506億元。2021年,國家醫保局分批曝光了58起典型案例,僅最新一批曝光的典型案例,涉及騙取醫保基金達1200余萬元,監管形勢嚴峻迫切。
為加強醫保基金使用監管、切實維護醫保基金安全,2021年初,國務院頒布了我國首部醫保監管方面的法規《醫療保障基金使用監督管理條例》,改變了我國醫療保障領域缺乏專門法律的狀況。
隨後,《醫療機構醫療保障定點管理暫行辦法》《零售藥店醫療保障定點管理暫行辦法》《規范醫療保障基金使用監督管理行政處罰裁量權辦法》相繼施行,為醫保部門開展基金監管工作提供了依據與支撐。
為加強醫保基金案件行刑銜接,2021年11月,國家醫保局還與公安部聯合印發了《關于加強查處騙取醫保基金案件行刑銜接工作的通知》,提出了具體要求和做法。
通過嚴厲打擊醫保領域違法違規行為,2021年全國醫保部門共檢查醫藥機構70.8萬家次,處理41.4萬家次,追回資金超230億元,曝光案件7萬起。
根治醫保欺詐騙保的難點在哪里?金維剛認為主要體現在幾個方面:醫保基金支出數量龐大,因欺詐造成的損失不斷擴大;隨著醫保待遇提高,患者個人支付佔比減小,對醫療費用的敏感度降低,不法分子實施欺詐的可乘之機增大;參保人數大幅度增加,人員構成復雜,對參保人就醫行為的監控難度大;基層醫療機構管理松散,對其醫療服務行為監管難度大。
面對上述情況,應如何維護好醫保基金安全?金維剛表示,要堅持標本兼治,不斷完善醫保反欺詐機制。加強醫保法制建設,包括健全相關法律法規體係,從行政處罰、民事責任、刑事責任等三個層次依法明確對醫保欺詐行為予以嚴厲處罰的規定;採取具有針對性的反欺詐措施,例如完善醫保信息係統,開發並推廣專業化的醫保欺詐識別係統;建立專門的醫保反欺詐機構,並配備相應的專業人員。
此外,王震還建議,首先要更新監管手段。“魔高一尺”,“道要高一丈”,特別是針對新型欺詐騙保,更需要新的基于現代信息技術的高科技監管手段;其次要完善多部門聯動機制,加強與紀委監委、公安、衛健、市場管理等部門的聯動機制;還要與支付方式改革、藥品集中採購等改革措施結合起來,完善監管方式。
當前,我國的醫保制度改革仍在持續推進。站在新一年的起點,人們期待著更多改革的“猛料”出臺。圍繞增強保障能力、降低群眾負擔,我國的醫療保障網正在越織越密。



